Cáncer de Pulmón
|
Cáncer que se forma en los tejidos del pulmón, por lo general, en las células que recubren las vías respiratorias. Los dos tipos más importantes de cáncer de pulmón son el cáncer de pulmón de células pequeñas y el cáncer de pulmón de células no pequeñas. Estos tipos de cáncer se diagnostican con base en el aspecto que tengan las células bajo un microscopio.
Carcinoma de células grandes: se denomina así por el tamaño de las células que lo componen. Es el tipo menos frecuente de los carcinomas broncopulmonares, representando el 10% de ellos.
Tumor primario (T):
Elección del tratamiento
Una vez que se ha confirmado el diagnóstico de cáncer de pulmón, y se han realizado las pruebas necesarias para conocer en qué fase está la enfermedad, se debe determinar cuál es el tratamiento más adecuado para curarla. El especialista recomendará y explicará las posibilidades de tratamiento más óptimas en cada caso, para que el paciente con toda la información pueda junto con el médico tomar una decisión.
El tratamiento del cáncer de pulmón, como ocurre en la mayoría de los tumores, es multidisciplinar. Distintas especialidades trabajan juntas para combinar terapias y ofrecer al paciente las mayores posibilidades de curación. Fundamentalmente colaboran neumólogos, radiólogos, anatomopatólogos, cirujanos y oncólogos.
Características del paciente: edad, enfermedades que dificulten algún tratamiento específico, estado nutricional…
Cáncer de pulmón de células pequeñas
Cáncer de pulmón de células pequeñas en estadio limitado
Cáncer de pulmón de células pequeñas en estadio extensivo
El tratamiento del cáncer de pulmón de células pequeñas en estadio extensivo puede incluir los siguientes procedimientos:
Opciones de tratamiento para el cáncer de pulmón de células pequeñas recidivante
El tratamiento del cáncer recidivante de pulmón de células pequeñas puede incluir los siguientes procedimientos:
Cáncer de pulmón de células no pequeñas
Cáncer de pulmón de células no pequeñas oculto
El tratamiento del cáncer de pulmón de células no pequeñas oculto depende del sitio hasta donde el cáncer se diseminó. Por lo general, se puede curar mediante cirugía.
Estadio 0 (carcinoma in situ) El tratamiento del estadio 0 puede incluir los siguientes procedimientos:
El tratamiento del cáncer de pulmón de células no pequeñas en estadio I puede incluir los siguientes procedimientos:
Cáncer de pulmón de células no pequeñas en estadio II
El tratamiento del cáncer de pulmón de células no pequeñas en estadio II puede incluir los siguientes procedimientos:
Cáncer de pulmón de células no pequeñas en estadio IIIA
El tratamiento del cáncer de pulmón de células no pequeñas en estadio IIIA que se puede extirpar por medio de cirugía puede incluir los siguientes procedimientos:
El tratamiento del cáncer de pulmón de células no pequeñas en estadio IIIA
que no se puede extirpar por medio de cirugía puede incluir los siguientes procedimientos:
El cáncer de pulmón de células no pequeñas del surco superior, que a menudo se llama tumor de Pancoast, empieza en la parte superior del pulmón y se disemina hasta los tejidos cercanos como las costillas y las vértebras. El tratamiento de los tumores de Pancoast puede incluir los siguientes procedimientos:
Algunos tumores de pulmón de células no pequeñas en estadio IIIA que crecieron en la pared torácica se pueden extirpar completamente. El tratamiento de los tumores de la pared torácica puede incluir los siguientes procedimientos:
Cáncer de pulmón de células no pequeñas en estadio IIIB
El tratamiento del cáncer de pulmón de células no pequeñas en estadio IIIB puede incluir los siguientes procedimientos:
Cáncer de pulmón de células no pequeñas en estadio IV
El tratamiento del cáncer de pulmón de células no pequeñas en estadio IV puede incluir los siguientes procedimientos:
Opciones de tratamiento para el cáncer de pulmón de células no pequeñas recidivante
El tratamiento del cáncer de pulmón de células no pequeñas recidivante puede incluir los siguientes procedimientos:
|
Cirugía
La cirugía es la primera opción de tratamiento, la más eficaz, en los cánceres no microcíticos en estadios localizados. En los carcinomas microcíticos, la primera opción de tratamiento es la quimioterapia.
Asimismo, precisa anestesia, que siempre será de tipo general. Si están afectados más de un lóbulo o el bronquio principal, la intervención necesaria es la neumonectomía. Normalmente se extirpan los ganglios mediastínicos para ver si están o no afectados por el tumor.
Quimioterapia
Tratamiento adyuvante (tras la cirugía) Los pacientes con carcinoma de pulmón no microcítico sometidos a una resección completa, presentan, sin embargo, un elevado riesgo de recidiva (50% en el estadio IB, 70% en el II y un porcentaje todavía mayor de los pacientes con tumores en estadio IIIB). Es por ello que el uso de quimioterapia adyuvante (tras la cirugía) se ha estudiado desde hace varias décadas. Los primeros estudios, que se realizaron en los años 70 y 80 del siglo XX, identificaron a los derivados del platino como agentes activos para el tratamiento de este tipo de cáncer.
En los últimos años se han realizado varios ensayos clínicos para explorar la efectividad y forma de administración óptima de los regímenes de poliquimioterapia (basados en combinaciones con sales de platino). Los estudios más importantes publicados recientemente (IALT, BIG, ALPI, ANITA y JBR10), exploraban diferentes combinaciones de cisplatino (principalmente con vinorelbina) y encontraron un beneficio en cuanto supervivencia global y supervivencia libre de progresión. Tratamiento de la enfermedad localmente avanzada
El tratamiento del carcinoma no microcítico de pulmón localmente avanzado es un campo de investigación activa en el momento actual.
Generalmente, los pacientes en estadio IIIA según la clasificación de estadificación anatomopatológica suelen ser sometidos a cirugía y posteriormente tratados con quimioterapia adyuvante. A los pacientes con derrame tumoral pleural o pericárdico suele ofrecérseles quimioterapia paliativa ya que, a pesar de que actualmente se clasifica estos casos como IIIB, el pronóstico y la evolución de estos pacientes es similar al de aquellos con enfermedad extratorácica.
De hecho, en la revisión propuesta de la clasificación TNM, estos tumores se consideran estadio IV.
Tratamiento de la enfermedad avanzada
El valor del tratamiento quimioterápico para los pacientes con carcinoma no microcítico de pulmón metastásico se puso de manifiesto a raíz de los estudios en los que se comparaba el tratamiento con quimioterapia basada en cisplatino y tratamiento de soporte frente al tratamiento de soporte sin quimioterapia.
Se observó una diferencia estadísticamente significativa en supervivencia global a favor del tratamiento quimioterápico. Existen múltiples agentes activos en el tratamiento del CPNCP, que se han utilizado tanto en combinación como en monoterapia. Los más utilizados son los derivados de platico (cisplatino y carboplatino), los taxanos (paclitaxel y docetaxel), vinorelbina, gemcitabina, etopósido y permetrexed. En los últimos años se han producido avances muy significativos en el tratamiento del cáncer de pulmón, incorporando nuevos fármacos dirigidos a dianas específicas de las células tumorales. Es el caso de los fármacos dirigidos al EGFR ( receptor del factor de crecimiento epidérmico) o al VEGF (factor de crecimiento derivado del endotelio vascular) Otros tratamientos
Láser intrabronquial
Cuando el desarrollo del tumor es intrabronquial, es decir dentro del conducto del bronquio, puede obstaculizar el paso del aire dificultando gravemente la respiración. En estos casos puede tratarse la lesión con láser, para destruir parte del tumor, permitir el paso del aire, y disminuir así el ahogo del paciente. El láser se aplica con la ayuda de un endoscopio introducido en las vías respiratorias.
Prótesis endobronquiales Esta técnica, como la anterior, se utiliza cuando el desarrollo del tumor ocupa el interior de los bronquios impidiendo el paso del aire. Consiste en colocar mediante endoscopia una especie de tubo más o menos rígido a la altura de la zona del bronquio obstruida por el tumor, con el objetivo de facilitar la respiración del paciente.
Radiofrecuencia En los últimos años han aparecido técnicas de ablación con catéteres de lesiones únicas pulmonares en pacientes inoperables. Esta técnica consiste en quemar la lesión mediante un catéter que se introduce en el pulmón. Suele usarse en tumores menores de 4 cm y todavía no es una técnica estándar de tratamiento.
Radioterapia
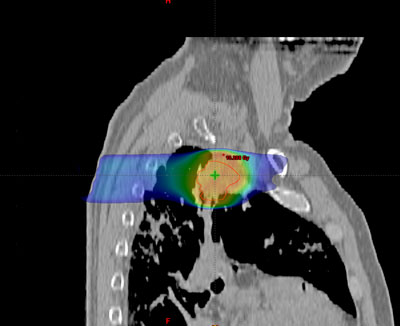
La radioterapia es el empleo de radiaciones ionizantes para el tratamiento, local o locorregional, de determinados tumores que emplea rayos X con altas dosis de irradiación.
Su objetivo es destruir las células tumorales causando el menor daño posible a los tejidos sanos que rodean dicho tumor. El tipo de radioterapia utilizada en el cáncer de pulmón es la externa. Para ello se emplean máquinas de gran tamaño (aceleradores lineales), que en ningún momento contactan con el enfermo. La radioterapia puede emplearse como tratamiento único o en combinación. Se puede administrar antes de la intervención para disminuir su tamaño y facilitar la cirugía o después de la misma, para limpiar la zona de la cirugía de las posibles células tumorales que hayan podido quedar. Asimismo, se puede administrar con la quimioterapia para potenciar sus efectos (quimioirradiación). El tratamiento con radioterapia siempre es individualizado, es decir, cada enfermo tendrá su tratamiento específico y distinto al de otro paciente. En el cáncer de pulmón la utilización de la radioterapia varía en función del tipo de cáncer:
Según la finalidad con que se emplee, la radioterapia puede ser curativa o paliativa para aliviar síntomas provocados por el cáncer de pulmón o las metástasis. Este es el caso de la radioterapia antiálgica, utilizada en las lesiones óseas con el objetivo de disminuir el dolor que producen al paciente.
Planificación del tratamiento con RT:
Antes de empezar con el tratamiento propiamente dicho, es preciso realizar una planificación o simulación del mismo. Su finalidad es determinar una serie de parámetros que variarán dependiendo del tipo, de la localización y de la extensión del tumor, así como de las características anatómicas de cada enfermo.
Durante todo el tratamiento, el paciente ha de permanecer inmóvil y mantener la misma postura. Es frecuente, que próximo a la zona del tumor se encuentren determinadas estructuras importantes como el corazón, la medula espinal, las cabezas humerales, el hígado, el estomago, entre otros. Para administrar la radiación con una precisión elevada y evitar que los tejidos sanos que rodean al tumor reciban más dosis de la tolerada, se utilizan sistemas de inmovilización muy precisos para que permitan la administración de la radiación con gran exactitud. Habitualmente, para realizar el cálculo de la dosis que va a recibir tanto el tumor como los tejidos sanos de alrededor del mismo, es necesario realizar una tomografía de localización, cuyas imágenes se introducen en la computadora, donde se determina el volumen de tratamiento. Antes de la realización de la tomografía se determina el sistema de inmovilización más adecuado para cada paciente según la técnica que se vaya a aplicar. Una vez realizada la planificación, estos sistemas de fijación permiten su reproducción diaria en la sala de tratamiento. ¿Dónde se realiza el tratamiento con radioterapia?
Las habitaciones donde se realizan los tratamientos de radioterapia externa se llaman salas de radioterapia o búnkeres. Estas habitaciones poseen paredes de hormigón con un gran espesor que proporcionan un aislamiento perfecto impidiendo que la radiación salga fuera de ellas.
Mientras dura la sesión de tratamiento el paciente estará solo en el interior de la sala, pero vigilado por el personal especializado a través de un circuito de televisión y un interfono. ¿Por qué es necesario acudir todos los días?
Si se administrara toda la dosis de radiación en una única sesión se producirían daños muy serios en los tejidos. Para minimizar estos efectos secundarios, la dosis total de radiación se fracciona, repartiéndose en un número determinado de sesiones y días.
El fraccionamiento estándar consiste en administrar una sesión al día durante cinco días a la semana descansando dos, generalmente sábados y domingos. Para su administración no es necesario estar ingresado, puede acudir al hospital para el tratamiento y una vez finalizado volver a su casa. ¿Cuánto dura el tratamiento?
El tratamiento de radioterapia suele durar entre dos y siete semanas, dependiendo de la dosis que se administre y del número total de sesiones.
Diariamente, cada sesión dura sólo unos minutos (quince aproximadamente). El tiempo real de irradiación dura unos segundos. Una vez finalizado el tratamiento diario, puede estar en contacto con otras personas, ya que no emite ningún tipo de radiactividad. Sus relaciones sociales, laborales y familiares no tienen por qué verse afectadas mientras dure el tratamiento. Efectos secundarios:
La radioterapia, al mismo tiempo que elimina células enfermas, puede afectar a los tejidos sanos cercanos al área de tratamiento y como consecuencia aparecen efectos secundarios en la zona que ha recibido el tratamiento.
Estos efectos son difíciles de prever con exactitud, ya que dependen de múltiples factores como la zona del organismo donde se realiza el tratamiento, la dosis, el fraccionamiento y la susceptibilidad individual de cada persona. En algunos casos se producen efectos mínimos, mientras que en otros son más serios y es necesario administrar tratamiento médico para su control.. Radioterapia interna
Es una técnica de tratamiento que consiste en introducir en el interior del organismo isótopos radiactivos. Se pueden implantar de forma temporal o permanente en la zona a tratar.
Con la radioterapia interna se logra administrar altas dosis de radiación a cortas distancias, de tal forma, que llega muy poca dosis a los tejidos sanos circundantes al implante. ¿Cómo se colocan los implantes? Dependiendo del tipo de implante que se vaya a realizar es necesario permanecer ingresado en el hospital durante 1 o dos días, en otros casos el paciente podrá irse a su casa el mismo día tras recibir el tratamiento. Bajo sedación o anestesia general, se efectuará la colocación de los isótopos radiactivos. ¿Es necesario permanecer aislado? En ocasiones, mientras tenga colocados los implantes es necesario que permanezca en una habitación, preparada especialmente para tal fin. El paciente estará controlado, en todo momento, a través de un monitor de televisión por el personal sanitario responsable de su cuidado. ¿Cuánto dura el tratamiento? La duración del tratamiento dependerá en gran medida del tipo de isótopo que se haya empleado en el implante y de la cantidad de dosis que se quiera administrar en la zona del tumor, pero generalmente oscila entre minutos y días. |
.png)